Пренатальный скрининг: делать или не делать?
14347
- А у нас младшая – Даун, - грустно сказала мама.
- Как?! А скрининг вы делали?
- Нет, нас почему-то не направляли. Решили, что двое детей нормальных, нечего деньги тратить. А потом в роддоме огорошили...
Слов нет. Ведь женщина от родов к родам не становится моложе, а риск рождения ребенка с синдромом Дауна значительно возрастает после 35 лет! Сразу вспомнился другой диалог. Года два назад в женской консультации пациентка мне заявила: «А мы с девочками в коридоре поговорили и решили: скрининг – это для тех, у кого есть лишние деньги».
Видимо, те, у кого лишних денег нет, вполне могут растить и содержать ребенка-инвалида. А ведь люди с синдромом Дауна живут очень долго, и вполне могут пережить своих родителей. Кому они будут нужны? Государству? Не смешите.
Женщины часто не вполне понимают, какое исследование и зачем мы, врачи, предлагаем провести. Давайте определимся, что такое пренатальный скрининг.


Английское слово «Screening», означает "просеивать". В медицине скринговые исследования проводят для того, что бы в большой группе людей быстро найти маленькую группу, в которой риск развития какой-то патологии будет высок. Сегодня мы поговорим о скрининге по выявлению групп риска развития врожденных пороков у плода.
В настоящее время рекомендуется проведение пренатального скрининга на следующие виды врожденных пороков у плода:
- Синдром Дауна (трисомия по двадцать первой паре хромосом).
- Синдром Эдвардса (трисомия по восемнадцатой паре).
- Дефекты нервной трубки (spina bifida и анэнцефалия).
Ключевым в понимании этой проблемы будет слово «РИСК». Эти страшные состояния встречаются не так уж и редко. Например, вероятность рождения ребенка ссиндромом Дауна составляет 1 случай на 700 родов. Синдром Эдвардсавстречается реже – 1 раз на 7000 родов. Частота spina bifida колеблется от 1 до 2 на 1000 новорожденных.
Теоретически каждая беременная женщина имеет определенный риск рождения ребенка с тяжелой генетической патологией. Понятно, что индивидуальный риск повышается, если мамочка старше 35 лет, или в семье уже рождались детки с такими пороками. Понятно, что даже если риск составляет 1:2, то шанс родить здорового ребенка составляет целых 50%.
Скрининг – это не диагноз. Скрининг – это способ выделить группу беременных, у которых риск рождения ребенка с врожденным пороком настолько велик, что надо проводить уточняющие исследования.
Зачем делаем скрининг?
1. Мы проводим максимально точный комбинированный скрининг с компьютерной обработкой информации, для того чтобы рассчитать риск для каждой пациентки.
2. Если риск высокий, необходимо провести уточняющее исследование – в зависимости от срока беременности, проводится биопсия ворсин хориона или амниоцентез. Цель – мы получим клетки плода, и добрый доктор генетик определит его хромосомный набор. Мы не только точно узнаем мальчик там или девочка. Мы точно будем знать, все ли в порядке с хромосомами, подозрения и риски наконец-то исчезнут или превратятся в диагноз.
3. Если генетическое исследование подтвердит, что внутриутробный плод имеет тяжелую генетическую патологию, семейной паре будет предложено прервать беременность.
Пренатальный скрининг, в принципе, дело добровольное. Поэтому принимать решение о том, сдавать или нет этот анализ, надо с самого конца. Давайте хорошо изучим информацию и честно ответим себе на вопрос: готова ли я родить такого ребенка. Это неприятная и тяжелая тема, но с этого надо начинать. Я очень не люблю рассуждений в стиле «как Бог даст». Здесь есть некоторое смещение понятий. «Господь посылает нам испытание». Испытание – это не обязательно рождение и воспитание больного ребенка. Может быть испытание – это как раз все те действия, которые нужно предпринять, чтобы этот ребенок не появился на свет. Никакого лечения аномалии такого рода не существует.
Если Вы не готовы прервать беременность, не делайте скрининг. Это действительно «выкинутые деньги».
Все сделано, скрининг проведен, и риск получился высокий – это повод для продолжения движения, а не для слез и истерик. Напоминаю, риск – это не диагноз. Идем на инвазивную диагностику.
Конечно, вас обязаны предупредить, и предупредят, что при применении инвазивных методов существует риск прерывания беременности. Именно по этой причине врачи всего мира и заморачиваются с биохимическими маркерами и сложными компьютерными подсчетами – мы не можем безопасно провести забор материала для генетического исследования всем беременным. Генетическое исследование полученного от плода материала позволит ИСКЛЮЧИТЬ или ПОДТВЕРДИТЬ хромосомные аномалии.
Если вы не готовы дать согласие на проведение инвазивной диагностики, не делайте скрининг. Это действительно «выкинутые деньги».
 Женщины, не попавшие в группы риска, не нуждаются в проведении дополнительных инвазивных исследований. Но хороший результат скрининга – не гарантия! Риск все равно есть. Просто он маленький, и им, как материальной точкой в физике, можно пренебречь. Нецелесообразно проводить дорогое и рискованное исследование всем подряд – пользы мало, проблем много. С тем же успехом можно пойти «за ребенком» на ЭКО с отбором эмбрионов. Очень сложно, очень дорого, но эффективно.
Женщины, не попавшие в группы риска, не нуждаются в проведении дополнительных инвазивных исследований. Но хороший результат скрининга – не гарантия! Риск все равно есть. Просто он маленький, и им, как материальной точкой в физике, можно пренебречь. Нецелесообразно проводить дорогое и рискованное исследование всем подряд – пользы мало, проблем много. С тем же успехом можно пойти «за ребенком» на ЭКО с отбором эмбрионов. Очень сложно, очень дорого, но эффективно.Как делаем скрининг?
Чем точнее и правильнее будет собрана информация, тем меньше вероятность ошибок при расчете рисков. Чем раньше мы узнаем о проблеме, тем эффективнее сможем с ней справиться. Скрининги I и II триместра беременности отличаются – используются разные биохимические маркеры.
Алгоритм проведения пренатального скрининга I и II триместра беременности:
1. Рассчитываем срок беременности.
Скрининг I триместра в сроки 10 – 13 недель беременности. Ошибка в расчете срока беременности значительно снижает достоверность расчета риска. Напоминаю, что срок беременности в акушерстве принято считать от первого дня последней менструации. Если цикл нерегулярный, акушер-гинеколог будет думать, оценивать размеры матки, делать УЗИ и т.д. В любом случае, на бланк направления мы занесем сведения о средней продолжительности менструального цикла, длительность самого короткого и самого длинного цикла при нерегулярных месячных.
2. Делаем УЗИ.
УЗИ проводит специально обученный человек в сроки 10-13 недель беременности. Это очень важное исследование. Данные измерений понадобятся нам для расчета рисков и в I и во II-м триместре беременности. Врач должен измерить КТР – копчико-теменной размер и ТВП – толщину воротникового пространства. Правильное определение ТВП требует хорошего УЗ-аппарата с высоким разрешением и специальных навыков у врача.
Оптимально проводить УЗИ после 11-й недели, именно в этот период удается заметить большинство грубых пороков развития:
- постановка диагноза омфалоцеле возможна только после 12 недель.
- диагностика анэнцефалии возможна только после 11 недель беременности, поскольку только с этого срока появляются ультразвуковые признаки окостенения черепа плода.
- оценка четырехкамерности сердца и крупных сосудов возможна только после 10 недель беременности.
- мочевой пузырь визуализируется у 50% здоровых плодов в 10 недель, у 80% – в 11 недель и у всех плодов – в 12 недель.
В последнее время дополнительно к измерению ТВП для диагностики синдрома Дауна в конце первого триместра беременности используются следующие ультразвуковые признаки:
- определение носовой кости. В конце первого триместра носовая кость не определяется с помощью УЗИ у 60–70% плодов с синдромом Дауна и только у 2% здоровых плодов.
- оценка кровотока в аранциевом (венозном) протоке. Нарушения формы волны кровотока в аранциевом протоке обнаруживаются у 80% плодов с синдромом Дауна и только у 5% хромосомно нормальных плодов
- уменьшение размеров верхнечелюстной кости
- увеличение размеров мочевого пузыря ("мегацистит")
- умеренная тахикардия у плода.
Если пациентка пришла на УЗИ-скрининг рано, исследование надо повторить в правильный период.
Нет, не вредно сделать лишнее УЗИ! Вредно не получить необходимую и важную информацию.
3. Правильно оформляем направление.
От того насколько полно и правильно оформлено направление зависит точность расчетов.
Вес и срок беременности в день сдачи крови, расовая принадлежность, сахарный диабет в анамнезе, курение, беременность в результате ЭКО, полный перечень препаратов, которые принимались во время беременности с дозировками, рождение детей с генетической патологией в прошлом, данные УЗИ – все эти факторы учитываются при расчете риска.
4. Сдаем кровь.
Сдать кровь на биохимический скрининг надо как можно ближе к УЗИ. Идеально: вчера УЗИ, сегодня кровь. Взятие крови проводится не ранее, чем через 3-4 часа после последнего приема пищи, идеально – утром натощак.
Набор показателей будет различным в разные сроки беременности. В сроки беременности 10-13 недель проверяются следующие показатели:
- свободная β-субъединица хорионического гормона человека (св. β-ХГЧ)
- PAPP-A (pregnancy associated plasma protein A), связанный с беременностью плазменный протеин A
В I триместре рассчитываются риск обнаружения у плода синдрома Дауна исиндрома Эдвардса. Риск дефектов нервной трубки с помощью двойного теста посчитать нельзя, поскольку ключевым показателем для определения этого риска является α-фетопротеин, который начинают определять только со второго триместра беременности. Если результаты теста в первом триместре указывают на группу риска хромосомных аномалий плода, для исключения диагноза хромосомных аномалий пациентке может быть проведена биопсия ворсин хориона.
В сроки беременности 14 - 20 недель по последней менструации (рекомендуемые сроки: 16-18 недель) определяются следующие биохимические показатели:
- Общий ХГЧ или свободная β-субъединица ХГЧ
- α-фетопротеин (АФП)
- свободный (неконъюгированный) эстриол
По этим показателям рассчитываются следующие риски:
синдрома Дауна (трисомии 21)
синдрома Эдвардса (трисомии 18)
дефектов нервной трубки (незаращение спиномозгового канала (spina bifida) и анэнцефалия).
Расшифровка результатов скрининга
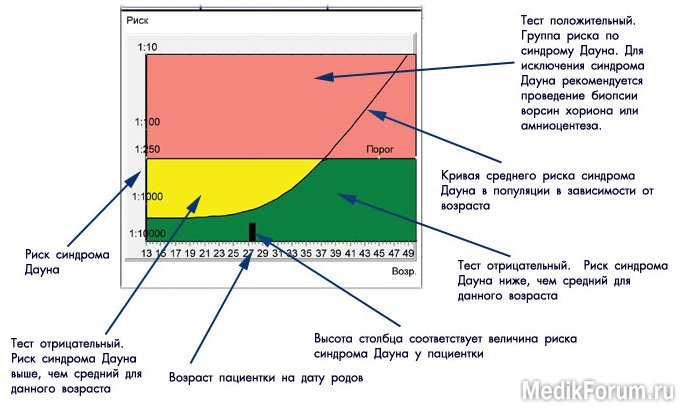
Целое море слез пролито нашими женщинами над непонятными и страшными словами на бланке ответов.
Смотрим на график, ищем черный столбик, который растет от цифры, соответствующей вашему возрасту. Столбик в зеленой зоне – замечательно, в желтой зоне – пойдет, столбик в красной зоне – добро пожаловать на амниоцентез или биопсию ворсин хориона – риск высокий.